Con 14.1 millones de nuevos casos de cáncer y 8.2 millones de muertes por cáncer al año en el mundo, según publicaba a finales de 2015 la revista Cancer Epidemiology, Biomarkers & Prevention, acabar con esta enfermedad se ha convertido en una de los principales caballos de batalla de los científicos de todo el mundo. Al tradicional uso de fármacos (quimioterapia), radiación (radioterapia) y cirugía contra el cáncer se está sumando todo un nuevo arsenal de terapias menos agresivas y más eficaces, destinadas a ponerle trabas a las células tumorales en su crecimiento y expansión por el organismo.
Lo que convierte al cáncer en una enfermedad tan difícil de atajar es que el daño parte de una célula propia que se descontrola, empieza a comportarse de forma agresiva y se multiplica indefinidamente haciendo caso omiso a cualquier señal externa. Es decir, el enemigo está dentro. Lo grave es que una sola célula “descarriada” por una mutación cancerígena puede llegar a acabar con la vida de un ser humano en cuestión de meses. Los tratamientos convencionales iban encaminados a devastarlas, pero resultaba casi imposible no destruir simultáneamente tejidos sanos.
Suicidio de las células tumorales
“En esencia, las células cancerosas resultan difíciles de aniquilar porque tienen variantes genéticas de nuestras propias células, y al ser tan similares, se hace muy complicado elegir terapias que las destruyan selectivamente sin hacer daño a las sanas”, reflexiona Michael R. King, investigador de Ingeniería Biomédica en la Universidad de Cornell (EEUU). Por eso él y su equipo, en lugar de buscar nuevas armas para matar “a cañonazos” a las células tumorales, han apostado por empujarlas al suicidio o apoptosis celular.
Después de todo, inducir la apoptosis parece la estrategia más natural para poner fin al cáncer. “Todas las células están programadas para morir cuando dejan de ser útiles, para prevenir el sobrecrecimiento o cuando sufren daño en su ADN”, apunta King. “El problema con las células del cáncer es que esta muerte programada natural es defectuosa”, añade el científico, que asegura que su línea de investigación solo pretende “restaurar una función esencial de la célula”.
En su laboratorio, King y sus colegas han trabajado con la proteína TRAIL, que han transportado en glóbulos blancos a través de la sangre o del sistema linfático hasta las células cancerígenas, “donde la proteína pone en marcha la maquinaria celular que hace que estas células se quiten la vida”. Tras lograr una tasa de éxito del 60% en experimentos con ratones, el reto ahora es “probar si la terapia funcionaría en animales grandes y en humanos de forma segura, y en eso estamos trabajando, además de tratar de adaptarla al tratamiento de los cánceres de próstata, colon y mama, entre los más frecuentes en occidente”.
Aislar al enemigo
Como buenos estrategas de guerra, los oncólogos también barajan la opción de aislar al enemigo en lugar de destruirlo, otra alternativa destinada a acabar con el cáncer sin provocar ni un solo rasguño a las células sanas. Y tiene mucho sentido si tenemos en cuenta que el mayor peligro del cáncer radica en su capacidad para formar unas estructuras invasivas con forma de pie, las invadopodias, que les permiten viajar a cualquier parte del cuerpo y diseminarse, causando lo que conocemos como metástasis. En este sentido las cifras son elocuentes: el 90% de las muertes por cáncer están causadas directa o indirectamente por metástasis.
De hecho, en la mayoría de los casos en que la cirugía no elimina el tumor se debe a que algunas células enfermas se han diseminado. Si se bloquea la movilidad de las células sanguíneas o se impide que formen capilares y arterias (angiogénesis) para acceder al torrente sanguíneo y asegurarse provisiones para conquistar nuevos tejidos, el cáncer lo tendría muy difícil para desarrollarse. Otra forma de pararle los pies sería bloquear una proteína llamada THSB2, que según un estudio reciente del Instituto Francis Crick (Reino Unido) permite que las células cancerosas creen un entorno agradable en el que crecer y formar nuevos tumores.
Inmunoterapia
La tercera táctica que podría acabar con el cáncer consiste en adiestrar al sistema inmune para que reconozca a las células tumorales y las ataque del mismo modo que combate las invasiones por bacterias, virus y otros microorganismos. O, dicho de otro modo, “usar ciertas partes del sistema inmune de un individuo para combatir la enfermedad”, como define Charles Drake, codirector de la División de Inmunología del Centro Comprensivo sobre el Cáncer Sidney Kimmel, en la Universidad John Hopkins (EE UU). Esta técnica, que dio sus primeros pasos a principios del siglo XX, ha evolucionado rápidamente hasta convertirse en una de las líneas de investigación prioritarias en el tratamiento del cáncer.
Drake ha estado a la cabeza de la investigación en inmunoterapia frente al cáncer de riñón, y reconoce que al principio no las tenía todas consigo. “Nos daba miedo, ya que tenía el potencial de sobreactivar el sistema inmune, por lo que empezamos gradualmente”, explica el investigador, que en sus primeros ensayos usó un medicamento llamado nivolumab. Afortunadamente, los resultados fueron muy positivos, y en solo unos meses lograron que remitiera por completo el tumor del primer paciente. Con la ventaja añadida de que esta opción presentaba muchos menos efectos adversos que los tratamientos convencionales.
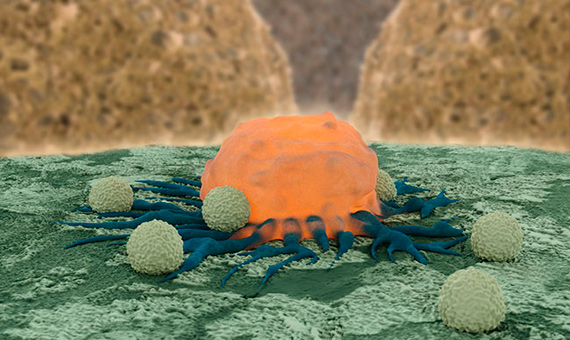
Desde entonces, la inmunoterapia ha sido aprobada para su uso en el tratamiento del cáncer renal, el melanoma o cáncer de piel y ciertos tipos de cáncer de pulmón. Y en 2015 recibió un impulso importante con la aprobación que hizo la Administración de Drogas y Alimentos (FDA, por sus siglas en inglés) de la primera vacuna terapéutica contra el cáncer, sipuleucel-T, capaz de prolongar en 4 meses la supervivencia en pacientes con cáncer de próstata.
Con todo, la inmunoterapia no está exenta de inconvenientes. La principal pega es que no funciona para todos los pacientes, por lo que uno de los retos que se plantean Drake y quienes investigan en este área es entender cómo funciona a nivel celular y cómo discriminar en la clínica, de un modo sencillo, en qué individuos puede surtir efecto y en cuáles no. De momento, reflexiona Drake, de lo que no cabe duda es de que “estos tratamientos están cambiando por completo el modo en que nos enfrentamos al cáncer”.
Comentarios sobre esta publicación